La discopatía degenerativa o comúnmente conocida como “hernias de disco”, se producen cuando los discos, «amortiguadores» cartilaginosos que existen entre los huesos de la columna vertebral, sufren un proceso de degeneración que les hace perder altura e hidratación. Ello hace que el disco no funcione adecuadamente y que, generalmente, provoque dolor. Se presenta de forma natural en la mayoría de las personas con el paso de los años y es parte del proceso de envejecimiento. Sin embargo, se puede ver potenciado por la actividad laboral o deportiva ante el aumento de cargas de forma repetitiva.
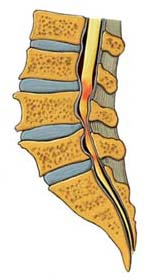
La espondilosis, por el contrario, es cuando se hipertrofia (crece) el hueso de las vértebras y se reduce el espacio para la médula espinal y sus raíces.
La hernia discal es una enfermedad en la que parte del disco intervertebral (núcleo pulposo) se desplaza hacia la raíz nerviosa, la presiona y produce lesiones neurológicas derivadas de esta lesión. Pueden ser contenidas (solo deformación, también llamada protrusión discal) o con rotura.
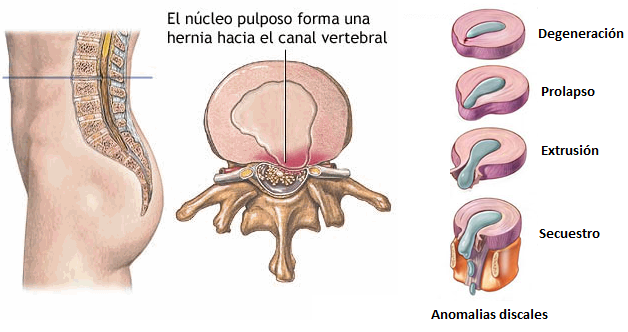
Con el paso de los años, ambos procesos se dan de forma conjunta, pero distintas patologías pueden hacer que un proceso esté más adelantado que el otro. La degeneración discal, por su parte, produce pérdida de altura del disco intervertebral, con lo cual se reduce el paso para las raíces nerviosas, que escapan lateralmente por los agujeros de conjunción. Ello puede provocar compresión de las raíces y desencadenar dolor en los miembros inferiores además del dolor lumbar.
Contenido del Artículo
Causas
La degeneración discal es parte del proceso de envejecimiento, pero existen una serie de causas que pueden acelerar la enfermedad y hacer que una persona relativamente joven presente una degradación discal avanzada:
- Predisposición genética: algunas familias presentan degeneración discal más precozmente.
- Obesidad: el sobrepeso provoca desgaste acelerado de los discos intervertebrales.
- Falta del ejercicio físico: provoca debilidad de la musculatura erectora del tronco y de la pared abdominal y con ello mayor sobrecarga de peso sobre la columna vertebral.
- Actividad laboral con el levantamiento repetitivo de pesos (sobre todo en malas posturas), estar sentado por periodos prolongados, y la exposición a una vibración continuada (típicamente el martillo neumático).
- Tabaco: el monóxido de carbono del tabaco daña el metabolismo del disco intervertebral. El daño es proporcional al número de cigarrillos que se fuman al día.
- Traumatismos: las intervenciones previas de la columna vertebral y los accidentes de tráfico, laborales o por caídas casuales, provocan la degeneración del disco. Típicamente el disco por encima y por debajo de una zona artrodesada (fusionada) se degenera con el paso de los años al presentar más requerimientos mecánicos.
Síntomas
De acuerdo a la región que afecten, los síntomas pueden ser variados:
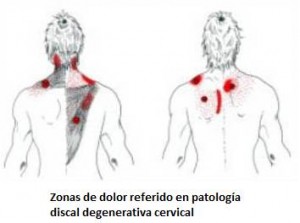
- Dolor en cuello, con irradiación hacia región interescapular (“paletas”).
- Calambres que irradian hacia extremidades superiores, a la movilización de cuello.
- Disestesias y/o parestesias (hormigueo, dolor, sensación de choque eléctrico): Tanto de brazos como piernas.
- Alteraciones en los movimientos finos de brazos y/o piernas.
Diagnóstico
Por lo general, se realiza mediante historia clínica y exploración neurológica, especificando regiones de mayor alteración sintomática (brazos o piernas, proximal o distal, unilateral, o bilateral, etc…) y siguiendo a esto, se requieren estudios de imagen.
Para completar el diagnóstico de toda enfermedad de columna vertebral, se deben realizar uno o más de los siguientes estudios de imagen:
- Radiografías simples de columna: Estas se realizan para esquematizar el estado y morfología de la columna, lo cual puede en ciertos casos verificar el nivel así como tipo de enfermedad que aqueja al paciente. Éste es sólo un estudio inicial, y en la actualidad no puede corroborar por sí mismo ningún tipo de diagnóstico. Se emplea como el bosquejo inicial en el proceso de estudio de una enfermedad de columna. Sin embargo, por su bajo costo y portabilidad son el estudio actual de elección para guiar el abordaje en un procedimiento quirúrgico de columna (transquirúrgico).
Tomografía Axial Computada de columna: Son el estudio ideal cuando se requiere visualizar las estructuras óseas de la columna vertebral, como podría ser una estrechez en los forámenes de salida nerviosa (neurofóramenes) llamada espondilosis, así como en casos de fracturas vertebrales, o dislocación de los cuerpos listesis. Tambien ayuda a percibir el movimiento y perdida de espacio intervertebral, haciéndose el diagnóstico de «hernias de disco», sin embargo, es muy dificil percibir con este estudio, en su modalidad simple, lesiones de los contenidos raquídeos, como lo son, la médula espinal, y raíces. Por lo tanto es un estudio complementario, y necesario en muchos casos, sin embargo requiere de otros estudios para brindar un diagnóstico específico. Su modalidad contrastada (mielotac), es un estudio invasivo, en el cual se inyecta medio de contraste para «pintar» el espacio en el cual se encuentran flotándo la médula espinal y las raíces. Es un estudio de vital importancia (estandarizado por protocolos de diagnostico y tratamiento internacionales) cuando, al realizarse el resto de los estudios de columna, no hay todavia una certeza de los niveles o grados de lesión a nivel medular, siendo este el estudio «confirmatorio». Es MUY específico, pero no es recomendable realizarse como estudio de primera línea por los riesgos en su realización (fístula de líquido espinal, infección, lesión neural, alergia a medio de contraste).
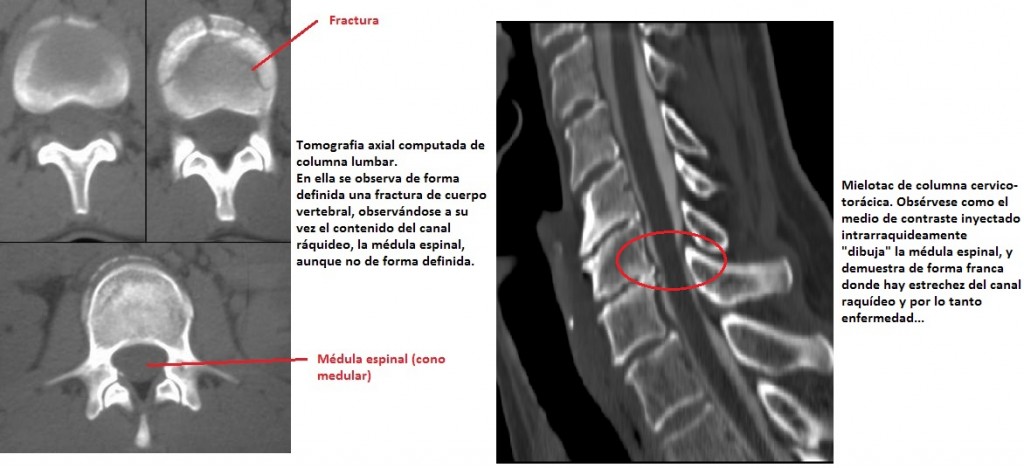
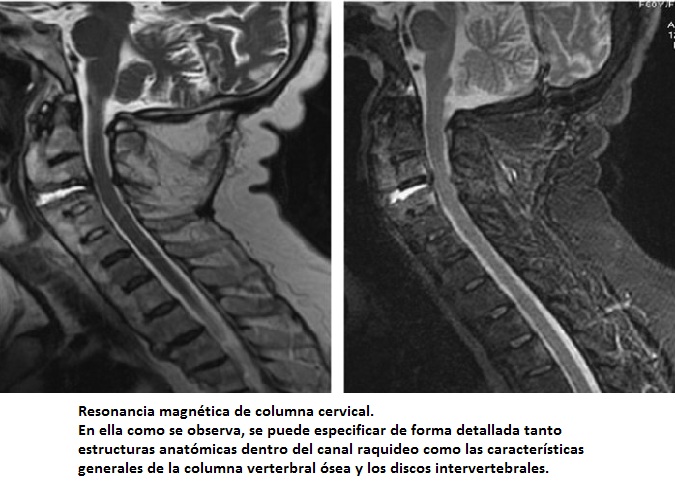
Resonáncia Magnética Nuclear de columna: Es la herramienta no invasivo para el estudio de la anatomía de la médula espinal y nervios periféricos, así como para evidenciar ciertos datos de la columna vertebral ósea. Por su parte tambien se visualizan los discos intervertebrales, siendo un estudio de vital importancia para el diagnóstico de toda enfermedad discal. En él, se observan estructura, características, inflamación, daño, presencia de lesiones agregadas (tumores, abscesos, hemorragia) en la columna vertebral, y en las estructuras nerviosas. No se requieren de primera instancia, salvo en enfermedades específicas, de algún medio de contraste, por lo cual este estudio es el estándar actual para el diagnóstico de enfermedades de columna vertebral.
Con uno o más de los anteriores se puede llegar a un diagnóstico certero, sin embargo, en ciertos casos se amerita la realización de estudios neurofisiológicos como lo es :
Electromiografia: Es un examen que verifica la salud de los músculos y los nervios que controlan los músculos. En él se introduce un electrodo de aguja muy delgado a través de la piel dentro del músculo. El electrodo en la aguja detecta la actividad eléctrica liberada por los músculos. Esta actividad aparece en un monitor cercano y queda registrada. Se emplea con mayor frecuencia cuando las personas tienen síntomas de debilidad y la evaluación muestra deterioro de la fuerza muscular. Este examen puede ayudar a diferenciar entre debilidad muscular causada por lesión de un nervio fijado (enfermedad anatómica que lesiona a los nérvios)y debilidad debido a trastornos neurológicos diversos.
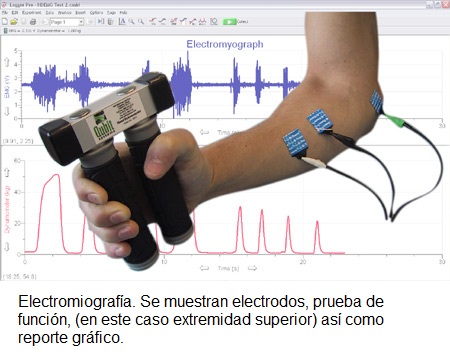
De esta forma, se puede especificar el nivel real de lesión, ya que en algunas ocasiones, las estructuras anatómicas muestran daño a varios niveles, sin embargo, el estudio de electromiografia, nos especifíca las vías más dañanas y por lo tanto, las que hay que tratar, y de esta forma evitar tratamientos más amplios. Por su parte, tambien ayuda en el pronóstico de la enfermedad, asegurando cuando una alteración en los nervios, es parcial, o definitiva.
Tratamiento
Tratamientos conservadores: En general se refieren a tratamientos no quirúrgicos o mínimamente invasivos. Son la fisioterapia, la medicación analgésica y anti-inflamatoria, las inyecciones epidurales de cortisona y la inmovilización en cama y con un lumbostato u ortesis. El objetivo del tratamiento no es solo eliminar el dolor temporalmente, sino poder volver a llevar a cabo una vida normal, incluyendo volver al trabajo previo. Cuando los síntomas no mejoran en un plazo de 6 a 12 semanas, se deben considerar opciones quirúrgicas.
Tratamientos quirúrgicos:
Laminectomia:
Consiste en retirar la parte posterior de la vértebra o lámina (hay dos, una a cada lado) para con ello aliviar la compresión de la médula espinal y sus raíces.
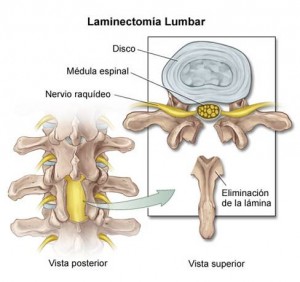
Requiere de incisiones relativamente grandes y provoca inestabilidad de la columna si no se hace con especial cuidado. Mejora la compresión radicular y con ello el dolor del miembro inferior, pero no el dolor lumbar. En el mejor de los casos no provoca dolor lumbar, pero no alivia en absoluto el dolor de la discopatía degenerativa.
Discectomía:
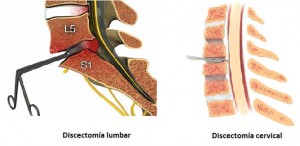
Consiste en la extirpación del interior del disco intervertebral para aliviar la presión que existe sobre las raíces nerviosas. Suele empeorar el dolor lumbar, si no inicialmente, sí con el paso de los años. La microdiscectomía es el mismo procedimiento, pero al ser llevado a cabo con microscopio o con endoscopio, reduce el tamaño de la incisión en la piel y los músculos. El resultado es una recuperación más rápida del enfermo, pero los resultados a largo plazo son similares a la discectomía.
Fusión vertebral:
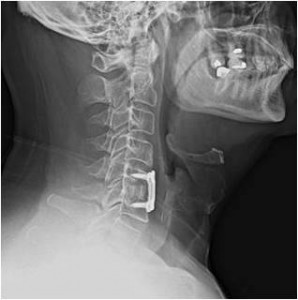
Consiste en la unión de una o más vertebral para eliminar la movilidad de la zona de la columna vertebral que provoca dolor. Se emplea en casos de hernia discal o cuando existe inestabilidad de un segmento de la columna vertebral. Para ello se colocan unos tornillos en las vértebras que se conectan con barras o placas de titanio y se colocan injertos de hueso para que el proceso natural cree un callo óseo que fusione las vértebras inmovilizadas por el andamiaje metálico (tornillos y barras). Hay que recordar que la finalidad es conseguir la fusión ósea y que el tabaco bloquea ese proceso. Por lo tanto, si fuma, déjelo completa y radicalmente.
Prótesis discal:
Éste procedimiento es similar desde el punto de vísta quirúrgico a la discectomía y fusión vertebral, sin embargo, la diferencia consiste en el material que se coloca en lugar del disco intervertebral degenerado y extraido.
La prótesis de disco, o “disco artificial” es un dispositivo mecánico que se implanta entre dos vértebras para substituir el disco normal y que imite las funciones del mismo (soportar la carga y permitir el movimiento). Hay varios tipos de prótesis de disco intervertebral, pero se clasifican en dos tipos: la prótesis total de disco y la prótesis de núcleo pulposo. El primero supone la substitución de todos los componentes del disco, mientras que en el segundo sólo se reemplaza el núcleo pulposo, pero el ánulus se conserva.
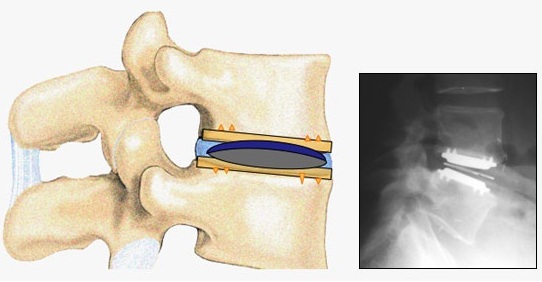
La prótesis total de disco está formada por acero al cromo-cobalto y en algunos de ellos existe una pieza intermedia de plástico. Estos materiales han sido implantados en otras articulaciones desde hace más de 80 años y no existen dudas respecto a que el organismo los tolere. Constan de una pieza que se agarra a la vértebra superior y otra que lo hace a la vértebra inferior. Algunos dispositivos disponen de una tercera pieza, generalmente de un plástico duro, que queda interpuesta entre las otras dos anteriores. El movimiento de unas piezas sobre las otras intenta remedar el movimiento permitido por el disco intervertebral normal.

Las prótesis del núcleo pulposo están hechas de diversos materiales plásticos capaces de retener agua, tales como el hidrogel. Este material posee la capacidad de hincharse al absorber agua, con lo cual remeda la función del disco intervertebral normal. Otra prótesis de núcleo pulposo es un material que se enrolla sobre si mismo como la cuerda de un reloj.Este tipo de reemplazo discal, es uno de los tratamientos más nuevos con respecto a esta enfermedad, ya que históricamente las enfermedades de disco intervertebral se trataban retirando la hernia y fusionando las vértebras afectas. Aunque el porcentaje de éxito inicial es alto, con el tiempo se produce degeneración de los discos por encima y por debajo de la zona fusionada. Ello hace que en un plazo aproximado de diez años sea necesario re-intervenir y alargar la fusión vertebral, repitiéndose el proceso. En teoría, las prótesis discales evitarán ese círculo vicioso y los datos disponibles hasta la fecha apuntan en esa dirección.

Sin embargo, NO todos los pacientes son susceptibles de una prótesis discal. En general se requiere de huesos resistentes y sólidos por lo que la osteoporosis es una contraindicación y por seguido, en pacientes de edad avanzada no suele ser la primera elección. De otra manera la prótesis puede hundirse dentro del cuerpo vertebral. Si existe artrosis en las carillas articulares o facetas tampoco debe implantarse una prótesis discal, porque si bien se conservará la motilidad, será al precio de tener una lumbalgia importante. Por su parte, se ha demostrado que en pacientes con OBESIDAD, la eficacia de esta prótesis es disminuida debido al exceso de trabajo en el implante (proceso que de hecho pudo haber sido el que ocasionó la enfermedad en primera instancia), por lo cual debe de evaluarse de forma específica el caso. En general estas prótesis se indican en pacientes jóvenes, sin enfermedades adyacentes, y patología primordialmente traumática.




